உயிர்காப்பு உடன்பிறப்பு
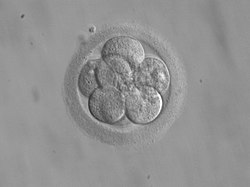
உயிர்காப்பு உடன்பிறப்பு (savior sibling அல்லது saviour sibling) என்பது சில பாரதூரமான (மிகக்கடுமையான) நோய்கள் கொண்ட ஒரு குழந்தையைக் காப்பதற்காக உடன்பிறப்பாகப் பிறக்கும் குழந்தை ஆகும்.[1] ஃபன்கொனியின் இரத்தச்சோகை (Fanconi anemia) போன்ற சில மரபியல் தொடர்பான நோய்களுக்கு உயிரணு மாற்றச் சிகிச்சை தேவைப்படுகின்றது. இம் மருத்துவ தீர்வு முறைக்குத் தேவைப்படும் உயிரணுக்களோ அல்லது ஏற்ற உறுப்புக்களோ தக்க மரபியல் ஒவ்வுமை கொண்டுள்ள நோயற்ற ஒருவரிடம் இருந்து பெறுதல் வேண்டும், இந்தத் தீர்வின் தேவைக்காக இந்நோய் இல்லாத உடன்பிறப்பு ஒருவரே உதவ முடியும்.[2] உயிர்காப்பு உடன்பிறப்பு உருவாக்கம் புற உயிர்க்கருக்கட்டல் முறைமூலம் வளர்த்தெடுக்கப்படுகின்றது.
பயன்பாடு
[தொகு]குருதியணுமூலக் குருத்தணுக்கள் மாற்றுப்பொருத்தல் (hematopoietic stem cell transplantation) தேவைப்படும் எந்தவொரு நோய்க்கும் உயிர்காப்பு உடன்பிறப்பு முறை ஒரு தீர்வாக அமைகின்றது. இவ்வகையில் மரபியல் நோய்களான ஃபன்கொனியின் இரத்தச்சோகை (Fanconi anemia), இடயமண்டு–பிளாக்ஃபான் இரத்தச்சோகை (Diamond–Blackfan anemia (DBA)), பீட்டா தலசேமியா (β-thalassemia) போன்றவை எடுத்துக்காட்டுகள் ஆகும். குருதிப் புற்றுநோய்க்கும் (லுக்கேமியா) இம்முறை மூலம் சிகிச்சை அளிக்கலாம். இதில் ஃபன்கொனியின் இரத்தச்சோகை மிகவும் தீவிளைவு தரும் (ஆபத்தான) உயிர்கொல்லி நோயாகும், இதுவே வேறு நோய்கள் ஏற்படவும் வழிகோலியாகவும் இருக்கின்றது.
செயன்முறை
[தொகு]நோய் கொண்டுள்ள குழந்தையின் பெற்றோர்களின் விந்தணுக்களும் கருமுட்டைகளும் செயற்கை முறையில் கருப்பைக்கு வெளியே புறவுயிர்க் கருக்கட்டல் முறைமூலம் ஆய்வகத்தில் இணைக்கப்பட்டு சில கருவணுக்கள் (நுகம்) உருவாக்கப்படுகின்றன. கருக்கட்டப்பட்ட கருவணுக்களானவை கருப்பதியமுன் மரபியல் அறுதியிடல் (PGD) மூலம் மரபியல் ஒவ்வுமை உள்ளதா என்று பரிசோதனைக்குட்படுத்தப்பட்டு (HLA – மனித வெள்ளையணு பிறபொருளெதிரி வகைப்படுத்தல்) நோயுற்ற குழந்தைக்கு ஒத்துப்போகும் என்று கருதப்படும் ஒவ்வுமை உடைய கருவணு ஒன்று தெரிந்தெடுக்கப்படுகின்றது. இந்தக் கருவணுவானது தாயின் கருப்பையில் பதியம் செய்யப்படுகிறது. கருவணுக்கள் அந்தக் குறிப்பிட்ட மரபியல் நோயைக் கொண்டுள்ளதா எனும் சோதனையும் இதில் மேற்கொள்ளப்பட்டு நல்ல நலமுடைய கருவணுவே பதியம் செய்யப்படுகின்றது. உயிர்காப்பு உடன்பிறப்பு பிறக்கும் பொழுது தொப்புள்கொடியில் இருந்து அல்லது சூல்வித்தகத்தில் இருந்து குருதி எடுக்கப்படுகிறது; எடுக்கப்பட்ட இக்குருதியின் குருத்தணுக்கள் நோயுற்ற குழந்தைக்குச் செலுத்துவதற்காகப் பராமரிக்கப்பட்டு பின்னர் நோயுற்ற குழந்தையினுள்ளே, பொதுவாக, எலும்பு மச்சைக்குள் செலுத்தப்படுகிறது.
வரலாறு
[தொகு]முதலாவது உயிர்காப்பு உடன்பிறப்பு அணுமருத்துவம் 2000 ஆம் ஆண்டில் மேற்கொள்ளப்பட்டது. இலீசா, ஜாக் நாசுத் தம்பதிகளுக்கு மொல்லி நாசு எனும் பெண் குழந்தை 1994ல் உயிர்கொல்லி நோயான ஃபன்கொனியின் இரத்தச்சோகையுடன் பிறந்தது. அக்குழந்தை உயிர்வாழச் சிறந்த மருத்துவம் என்புமச்சையுள் குருதிக் குருத்தணுக்களை மாற்றுவதே. எனினும் அவை உடன் பிறந்த நோயற்ற ஒருவருடையதாக இருக்கவேண்டும். இலீசா, ஜாக் நாசு உடல்நலம் உள்ள வேறொரு குழந்தையைப் பெற விரும்பினர், ஆனால் இயல்புநிலையில் அது உறுதி இல்லை. மீண்டும் குறையுடைய குழந்தை பிறக்கக்கூடும் என்ற ஐயம் இருந்தது. அந்நிலையில் கருப்பதியமுன் மரபியல் அறுதியிடல் (PGD) முறையைப் பற்றிக் கேள்விப்பட்டனர். மின்னியாபோலிசு பல்கலைக்கழக மருத்துவமனையில் பேராசிரியர் சோன் வாக்னேர் எனும் முன்னணி மருத்துவரின் ஆலோசனையின் பேரில் புற உயிர்க்கருக்கட்டல் முறை மூலம் கருவணுக்கள் உருவாக்கப்பட்டு சிறந்த ஒரு கருவணு பதியம் செய்யப்பட்டது. ஆகத்து மாதம் 29, 2000 ஆம் ஆண்டில் உலகின் முதல் உயிர்காப்பு உடன்பிறப்புக் குழந்தையான ஆதாம் நாசு பிறந்தது. ஆதாம் நாசின் தொப்புள்கொடியில் இருந்து குருதிக் குருத்தணுக்கள் எடுக்கப்பட்டு மொல்லி நாசின் என்புமச்சைக்குள் வெற்றிகரமாகச் செலுத்தப்பட்டது. மொல்லியின் உடல் நல்ல நலமான நிலைக்குத் திரும்பியது. மொல்லியின் ஃபன்கொனியின் இரத்தச்சோகை முற்றாகக் குணமடையாவிடினும் அந்த நோயால் ஏற்படக்கூடிய லுக்கேமியா மற்றும் ஏனைய புற்றுநோய்கள் தடுக்கப்பட்டன.[3]
சமூக மற்றும் அறநெறி தொடர்பான கருதுகோள்கள்
[தொகு]இந்தச் செயன்முறைக்கு எதிராகச் சமூகத்தில் பல்வேறுபட்ட கருத்துக்களும் எதிர்ப்புகளும் உள்ளன. ஆதாம் நாசுக்கு முன்னரே இத்தகைய செயன்முறை ஒன்று 1990 ஆம் ஆண்டு செயற்படுத்த முயற்சி எடுக்கப்பட்டது. எனினும் பல்வேறு எதிர்ப்புக்களால் கைவிடப்பட்டது. வட கலிபோர்னியப் பல்கலைக்கழகம் இது அறநெறிக்கு உகந்ததல்ல என்று மறுத்தது.[3] எனினும் காலப்போக்கில் அமெரிக்க அரசு ஒப்புதல் கொடுத்தது. திசம்பர் மாதம் 2010 ஆம் ஆண்டு பிரித்தானிய நாட்டில் முதல் சிகிச்சை மேற்கொள்ளப்பட்டது.[4] தொப்புள்கொடியில் இருந்து குருத்தணுக்கள் பெறப்படும் சிகிச்சையானது, உயிர்காப்பு உடன்பிறப்புக்கு எந்தவித கெடுவிளைவுகளும் ஏற்படுத்தாவிடினும் ஆங்காங்கே எதிர்ப்புக்கள் இருந்தவண்ணம் உள்ளன. இதற்கு உறுப்புகளுக்காக என்றே ஒரு குழந்தை உருவாக்கப்படுகிறது என்னும் தவறான எண்ணமும் காரணமாக இருக்கக்கூடும். குறிப்பிட்ட எண்ணிக்கையிலான முளையக் கருவணுக்கள் நீக்கப்படுதல் அவற்றைக் குழந்தைகள் எனும் கண்ணோட்டத்தோடு பார்ப்பவர்களுக்கு ஏற்றுக்கொள்ளப்படுவதில்லை என்பதுவும் காரணமாகும்.
உசாத்துணைகள்
[தொகு]- ↑ saviour sibling. World Wide Words. [Online] http://www.worldwidewords.org/turnsofphrase/tp-sav1.htm.
- ↑ domain, Public. Savior sibling. english.wikipedia. [Online] http://en.wikipedia.org/wiki/Savior_sibling.
- ↑ 3.0 3.1 Steinbock, Bonnie. Using PGD to save a sibling: the story of Molly and Adam Nash. The University of Utah:College Of Humanities. [Online]
- ↑ Walsh, Fergus. First successful saviour sibling treatment for UK. BBC NEWS health. [Online] 12 21, 2010. First successful saviour sibling treatment for UK.
